

 メニュー
メニュー


 メニュー
メニュー
肝臓がんには、肝細胞そのものから発生する肝細胞がんと、肝臓の中を走行している胆管を構成する胆管細胞から発生する胆管細胞がん(肝内胆管がん)からなる原発性肝がんと、他臓器がんからの転移性肝がんがあります。
原発性肝がんの約8割は、B型肝炎ウイルス(HBV)およびC型肝炎ウイルス(HCV)の持続感染が原因で発症します。しかし、近年、肝炎ウイルスの治療が大きく進歩し、ウイルス性肝炎から肝臓がんになる人は徐々に減っています。近年、お酒の飲み過ぎの方(=アルコール性肝障害の方)、生活習慣病(糖尿病や肥満など)による脂肪肝から肝機能障害を起こし、肝臓がんになる人が増えています。
「原発性肝癌取扱規約」に基づき進行度分類(図2)、肝障害度(図3)を評価し、「科学的根拠に基づく肝癌診療ガイドライン」の肝細胞癌治療アルゴリズム(図4)に基づき治療方針を決定しています。
肝細胞がんの治療法として、手術療法、ラジオ波焼灼術(RFA)、肝動脈塞栓術(TACE)、放射線治療、化学療法などいろいろな選択枝がありますが、腫瘍の種類、大きさや部位、肝臓の状態によって最適な治療が異なります。
当院では、毎週、肝胆膵がんカンファレンス、いわゆるキャンサーボード(がんの治療に関して相談する会議)を行っています。その会議では、消化器外科、消化器内科、腫瘍内科、病理診断科、がん看護専門看護師などが参加して、患者さんごとに診断や治療法について議論を行い、治療方針および最善の高度専門医療を提供できるように努めています。
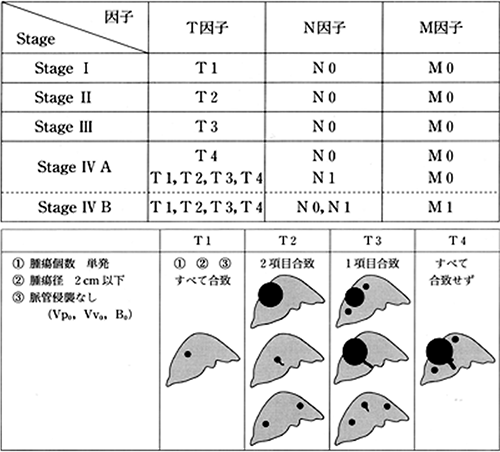
T:腫瘍の大きさと個数から判断します。
N:リンパ節転移の数で判断します。
M:遠隔転移(遠く離れた臓器への転移)の有無で判断します。
(図2) 「原発性肝癌取扱規約」進行度分類
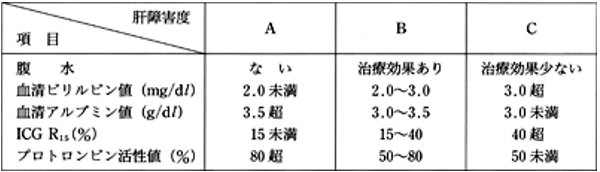
(図3) 「原発性肝癌取扱規約」肝障害度
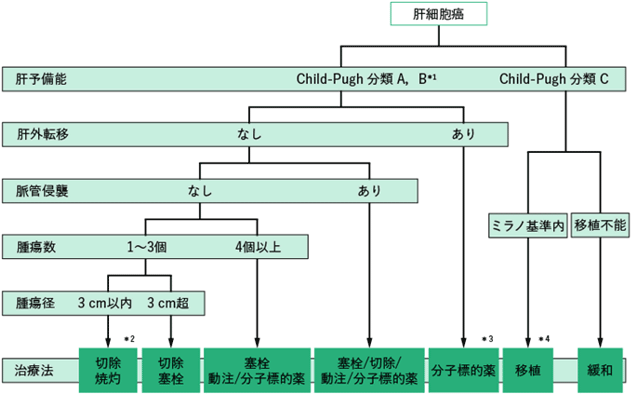
*1:肝切除の場合は肝障害度による評価を推奨
*2:腫瘍数1個なら①切除、②焼灼
*3:Child-Pugh分類Aのみ
*4:患者年齢は65歳以下
(図4) 「科学的根拠に基づく肝癌診療ガイドライン」肝細胞癌治療アルゴリズム
当院では、肝臓外科手術の際、患者さんの肝機能、がんの場所や状態によって、患者さんの手術の創部が小さく、負担の少ない低侵襲手術=腹腔鏡下肝切除術を積極的に施行しています。
当院では、転移性肝がんについては、外科的切除でがんの治癒が目指すことができる、大腸がんと神経内分泌腫瘍の肝転移に対しては、積極的に手術を行っています。
また、腫瘍の数や原発臓器の腫瘍の状況によっては、胃がん・乳がん・腎臓がん・卵巣がん、そしてGIST(消化管間質腫瘍)という消化管の特殊な腫瘍からの肝転移も、外科的切除が患者さんのメリットになることがあるため、腫瘍の状況を評価し、キャンサーボード(がんの治療に関して相談する会議)で議論した上で、手術を行っています。
胆道がん(胆嚢がん、胆管がんなど)は、肝臓から分泌される胆汁の通り道である胆管と胆のうに発生する癌です。日本人の癌種別では、膵癌に次いで、6番目に死亡者数が多いです。
患者数は増加しており、年間約1万8000人が亡くなっています。胆道がんは、早期発見が難しく、膵臓がんと共に難治性のがんの一つとされています。
胆道がんには胆管がん、胆嚢がん、乳頭部がんが含まれます。
胆管がんは肝門部領域胆管がんと遠位胆管がんに分けられます(図5)。
また、胆管がんでは黄疸(おうだん)が発症することが多いのですが、正確な病変の広がりの診断や治療には、高度の専門性が必要であり、肝胆膵がんの治療を多く施行している医療機関での治療が必要な病気です。
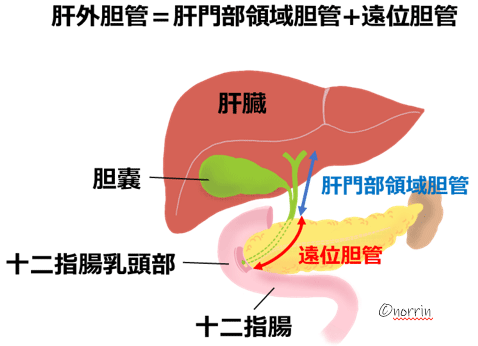
(図5) 胆道がんの部位
「エビデンスに基づいた胆道癌診療ガイドライン」の診断アルゴリズム」に従って、血液検査及び腹部超音波、CT、MRI、MRCPなどの画像検査を施行し、胆道癌の診断を行います。さらに、内視鏡的逆行性胆管造影(ERC)などを施行して、病期を含めて診断することが多いです。
「エビデンスに基づいた胆道癌診療ガイドライン」の治療アルゴリズムに従い治療を行っています。胆道がんの治療法としては、現在、手術、化学療法(抗がん剤を使った治療)、放射線治療があります。現在、治癒を目指せる根治的治療の可能性が一番高いのは手術です。手術の方法は、胆管が肝臓の中から十二指腸にまでおよぶ管という解剖学的な特徴から、がんが発生した部位によってさまざまです。手術可能と診断されれば、黄疸のある患者さんには、術前に胆道ドレナージによる減黄処置を行なった後に手術をします。また肝門部領域胆管がんは、肝切除が必要になります(図6)。
胆のうがんでは、進行度により、肝切除が必要になることがあります。遠位胆管がん、乳頭部がんでは亜全胃温存膵頭十二指腸切除術を施行しています。
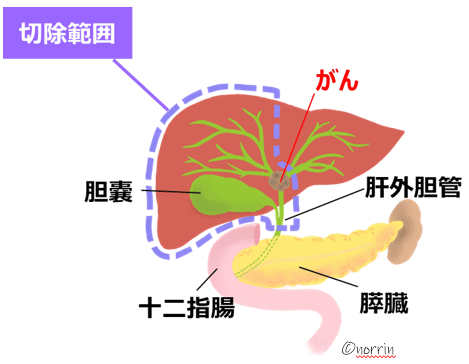
(図6) 肝右葉切除+肝外胆管切除術
当院は、日本胆道学会認定施設(県内4施設のみ)であり、日本胆道学会認定指導医も2名在職しており、豊富なスタッフのもと、チーム医療を推進しており、胆道疾患に対して、外科治療だけでなく、内視鏡治療、薬物療法、放射線治療、緩和治療を行っておりますので、黄疸や腹痛など気になる症状がある方は、いつでもご相談ください。
手術後は、1-2日ICU(集中治療室)で経過をみます。その後、一般病棟に戻ります。肝切除のみであれば、消化管(胃や腸など)の手術をしたわけではないので、食事は、術後数日してから、経過をみて、開始します。歩行も術後1-2日後からできます。
順調な経過であれば、肝切除の範囲にもよりますが、腹腔鏡下肝切除の場合は術後1〜2週間、開腹肝切除の場合は術後1〜4週間で退院できます。胆道がんで、胆道再建術を追加した場合は、4-6週間で退院となります。
しかし、肝予備能の程度(肝予備能:肝機能がどれくらい保たれているかを示す)により、手術後の経過は個人差があります。術後の合併症が発生した場合は、その治療の経過に応じて、入院期間が長くなる場合もあります。
手術後として、特別な食事の制限、生活の制限はありません。手術後の食事、栄養については、入院中に管理栄養士からも詳しく説明します。栄養補助食品や栄養剤を追加する場合もあります。退院後、日常生活は問題なく、大丈夫という人が多いです。ただし、これは人それぞれの経過であることをご理解下さい。
肝炎、肝硬変がある方は、その治療をする必要があります。肝炎の種類・程度によって、治療内容が異なります。
当院では消化器内科と消化器外科が連携して、肝炎の治療を行っています。術後に肝炎の治療が必要な方は当院消化器内科へ紹介いたします。肝炎をコントロールすることは肝臓がんの再発予防にもなります。
肝臓がんは、手術後に再発することがあります。その際になるべく早い段階で発見できるように、定期的に外来に通院していただき、採血や画像検査をする必要があります。退院後の診察・検査は当院のみならず当院に紹介してくださったかかりつけ医(ホームドクター)の先生と連携して行うようしています。
2021年4月27日に国立がん研究センターより、がんの10年生存率についての調査結果が発表されました。この調査結果は、2008年にがんと診断された患者約23万8000人を対象としたもので、10年生存率では初の大規模調査で、全がんの10年後の生存率が59.4%だったとのことです。部位別では、前立腺がんが最も高い98.7%で、乳がん87.5%、大腸がん67.2%、胃がん66.0%、肺がん34.5%、肝臓がん21.8%などで、膵臓がんは、最も低い6.5%でした。
膵臓は、上腹部の一番奥深い後腹膜(背中側)にあり、症状が でにくく、早期発見が非常に難しいことが特徴です。そのため、膵臓がんが発見された時には、進行していることが多く、手術で切除できる膵臓がんは、膵臓がん全体の3~4割しかありません。
このような難治性の膵臓がんを克服するためには、手術・化学療法・放射線療法などを組み合わせた総合的なチーム医療が必要となります。また、膵臓は胆管・十二指腸・脾臓など重要な臓器と接しておりますがその手術には高い技術を必要とします。
膵臓がんも、早期胃がんや早期大腸がんと同じように早期に発見できれば、治癒が目指せます。早期発見のためには、膵臓がんになりやすい特徴を知って、その特徴に当てはまる場合には、症状がなくても精密検査を行うことが重要です。その特徴を、以下に示します。
膵がんのリスク因子(50歳以上で該当する項目がある)
以上のような特徴、リスクファクターがある場合には、かかりつけの先生にご相談の上、病院を受診することをおすすめします。当院では、膵臓がんがあるかどうかを診断する検査を速やかに行って、膵臓がんの早期診断のための体制を整えています。
膵臓がん診断のための検査:必要に応じて以下の検査を行います。

(図7) いこま膵がん早期診断プロジェクトポスター
まず、膵臓がんは取り残しのない手術ができるかどうかについて検討し、「切除可能(Resectable:R)」「切除可能境界(Borderline Resectable:BR)」「切除不能(切除が困難で適切でない)(Un Resectable:UR)」のどの状態であるかを調べて(図8)、治療方針を決めています(図9)。
切除が困難な(適さない)膵臓がんには2種類があり、1つは、がんが見つかったとき、すでに他の臓器へ転移している場合です。肝臓、腹膜、肺など、遠隔臓器への転移がある場合は、膵臓にあるがんだけを切除しても根本的な治療にならないため、手術治療は適しません。
もう1つの切除が困難な膵臓がんは、膵臓内や周辺の主要な血管にがんが広範囲に浸潤している場合です。このような膵臓がんでは、完全にがんを切除することが難しく手術治療は適しません。
切除可能な膵臓がんと切除不能な(切除が困難で適切でない)膵臓がんのほかに、最近、中間的な位置づけとなる切除可能境界(Borderline Resectable:BR)膵臓がんという分類ができました。がんが主要な血管に接していても、化学療法でがんが小さくなり、切除ができる可能性があるがんを、BR膵臓がんとして分類しています(図8)。

(図8) 膵臓がんの手術可能性分類
(図9) 膵臓がんの治療方針
膵臓の切除法は主に3種類あります。膵臓の膵頭部(体の右側)に腫瘍があるときは膵頭十二指腸切除術(図10)、膵体部、膵尾部(体の左側)にあるときは膵体尾部切除術(図11)を行います。また膵全体に広がっている場合は膵全摘術を行います。
膵頭部はお腹の中でも血管・消化管・胆管が複雑に立体交差している部分で、解剖学的に十二指腸や胆管と連続しているため、膵臓だけを切除することはできません。膵頭部を切除するということは、すなわち十二指腸も胆管も切除することになります。加えて、病気の広がり具合によっては、胃の一部分を一緒に切除する場合もあります。がんは一般的にリンパ節や神経に転移することがあるため、膵頭部周囲のリンパ節や神経も一緒に切除します。
膵臓からは膵液が、胆管からは肝臓でつくられた胆汁が消化液として分泌されています。膵頭部を切除した後には、それらが再び腸の中を流れるように、通り道を作り直す(再建する)必要があります。具体的には空腸(小腸の口側部分)をもってきて、膵臓(膵管)と空腸を、胆管と空腸を、胃と空腸をつなぎます(吻合します)。
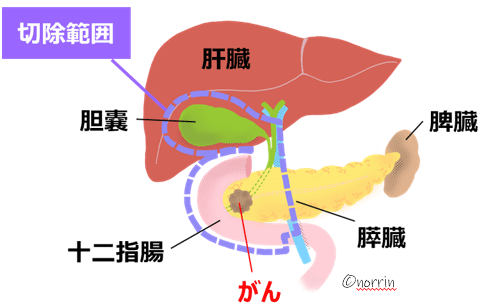
(図10) 膵頭十二指腸切除術
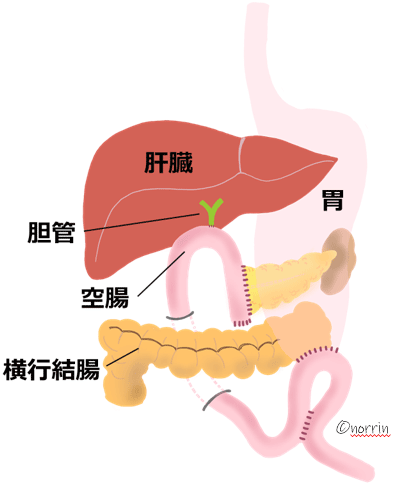
膵体部、膵尾部と脾臓を切除します。脾臓も一緒にとる理由は、脾動脈・脾静脈(脾臓にいっている動脈と静脈)は膵体尾部の背側に埋まるような形で走行しており、がんを切除する場合は膵臓周囲の組織やリンパ節も一緒にとらなければならないので、脾臓を栄養する血管も含めて脾臓を切除する必要があります。
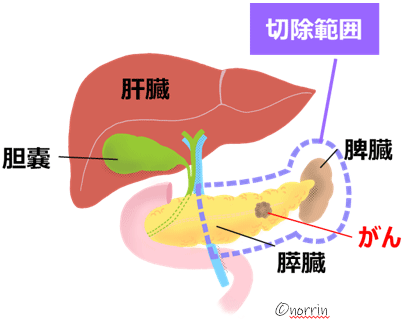
(図11) 膵体尾部切除術
手術後は、1-2日ICU(集中治療室)で経過をみます。その後、一般病棟に戻り、食事は、術後数日してから、経過をみて、開始します。
順調な経過であれば、膵頭十二指腸切除術は術後4〜6週間、膵体尾部切除術は術後2〜4週間で退院できます。2-3週間で退院となります。術後合併症があれば、入院期間が延長することになります。
膵臓の手術は他の消化器外科手術と比べると合併症が多い手術になります。これは、膵臓という臓器の性質によるのです。膵臓が産生する膵液という消化液はタンパク質・脂肪・糖類を分解する酵素を含んでいて、活性化すると自分の体の組織にも障害性をもってしまいます。
この膵液が吻合に対して悪さをすると吻合した部分が外れて漏れてきてしまうということがあります。これを「膵液漏(膵液瘻)」と言いますが、膵臓の手術の術後経過は膵液漏が発生するかどうかにかかっていると言っても過言ではありません。しかし、仮に膵液漏がおこってもこれは一般的な術後経過の範囲内であり、膵液漏の程度にもよりますが1〜3週間くらいの入院期間の延長で済むことが多いです。最終的な術後の状態は膵液漏がおこらなかった人と変わらない場合もあります。
その他、合併症があった場合はその処置のたびに入院期間が延長します。ただし、それらの合併症はほとんどが想定される合併症であり、その都度適切に対処いたします。
膵臓の手術は、消化器外科手術の中でも、侵襲の大きい術式ですので、豊富な経験を持ち、毎年一定数の症例数を経験している施設で手術を受けることが望ましいです。
膵体尾部切除は消化管を切除していないので食事に関しては術前とあまり変化がないですが、膵頭十二指腸切除の場合は消化管を切除・再建していますので、術前と比較すると食べられる食事の量が減りますし、一般的に体重が1割以上減ってしまいます。しかし、徐々に回復していきます。 手術の創部の痛みは個人差がありますが少なくとも数ヶ月間は運動をするような場合には腹部に痛みが残っていたり、ひきつれ感があったりします。日常生活の範囲内で軽作業程度なら術後1〜2ヶ月からは大丈夫という人が多いです。ただし、これは人それぞれの経過であることをご理解下さい。
また、術後補助化学療法(再発を予防するための抗がん剤治療)を行うことが多いです。これは膵がんの進行度や、術後の患者さん自身の状態、ご希望などを総合的に考えて行うかどうか決定します。
全ての悪性腫瘍に共通のことですが膵臓がんも手術後に残念ながら再発することがあります。その際になるべく早い段階で発見できるように、定期的に外来に通院していただいて検査を致します。遠方よりこられている患者さんにはご自宅近くの病院と連携して定期検査を行っていただきます。
日本肝胆膵外科学会では、肝胆膵疾患の高難度の手術を安全に行うことのできる医師を日本肝胆膵外科学会が高度技能専門医として認定しています。当院には日本肝胆膵外科学会高度技能専門医が在籍しており、安全かつ適切に手術を行っていますので、安心して膵臓がんの手術を受けていただけます。
肝胆膵の手術は、消化器外科手術の中でも体に対する侵襲が大きく、高度な技能が必要です。十分注意して手術を行いますが、ある頻度で手術後の合併症が生じます。また、消化吸収と正常な血糖維持に大きな役割を担っている膵臓を切除すると様々な後遺症も生じます。